DEFINICIÓN
La hemorragia
digestiva alta (HDA) sigue siendo una de las complicaciones
más graves del aparato digestivo
y un frecuente motivo de hospitalización. Las dos causas
más habituales son la hemorragia digestiva (HD) por
úlcera péptica y la secundaria a hipertensión portal. La hemorragia
digestiva baja es menos frecuente que la de origen alto, y tiene
tendencia a autolimitarse.
La incidencia de la HDA es aproximadamente de 50-150
pacientes por 100.000 habitantes/año que precisan ser
hospitalizados. Nosotros nos referiremos en este Capitulo a la
HDA, excluyendo aquella secundaria a hipertensión
portal.
Los recientes avances en el tratamiento
endoscópico de la HD, así como el tratamiento
erradicador de Helicobacter pylori , han mejorado notablemente el
pronóstico de estos pacientes y, en consecuencia, la
evolución clínica; pero ha sido
contrarrestado por el envejecimiento de la población y el elevado número de
personas que ingieren en la actualidad antiinflamatorios no
esteroides (AINE), incluyendo el ácido
acetilsalicílico.
Como consecuencia, la mortalidad hospitalaria por HDA
aguda ha permanecido sin cambios durante la última
década, oscilando entre el 4 y el 10 % en la HDA de origen
no varicoso, a diferencia de la secundaria a hipertensión
portal cuya mortalidad es entre el 18 y el 30 % al alta
hospitalaria.
Hoy día, dado el coste económico de la
hospitalización, y con el fin de reducir la estancia
hospitalaria, se han identificado una serie de factores
clínicos y endoscópicos que permiten conocer
qué pacientes son de riesgo elevado de
recidiva y/o persistencia de la hemorragia y cuáles
precisan ser ingresados en unidades de cuidados críticos;
así como identificar aquellos que son de bajo riesgo, que
pudieran ser dados de alta desde el propio servicio de
urgencias hospitalario o ser ingresados en una unidad de
hospitalización durante aproximadamente 48-72
h.
Una historia clínica y
exploración física adecuadas son
imprescindibles, debiéndose determinar al ingreso la
presión
arterial y la frecuencia cardíaca. En casos de hipovolemia
importante puede producirse un cuadro de shock. La
realización de un lavado gástrico permitirá
determinar la presencia de hemorragia activa y facilitar la
limpieza del estómago, como paso previo a la
realización de la endoscopia diagnóstica y
terapéutica.
La hemorragia digestiva alta es una emergencia
médico quirúrgica que continua teniendo una elevada
mortalidad, a pesar de los avances terapéuticos de los
últimos años.
Su incidencia varia en los distintos países. Sin
embargo, se estima que se presenta con una frecuencia entre 50 y
140 casos por cada cien mil habitantes. El aumento de la
esperanza de vida de la población ha significado que en la
actualidad esta situación se presente más
frecuentemente en pacientes de edad avanzada, y en consecuencia
con mayor número de patologías asociadas lo que ha
estimulado a los distintos grupos de
trabajo a
buscar nuevas alternativas terapéuticas para mejorar los
resultados en el tratamiento de esta afección. A
continuación se exponen los conceptos generales con los
cuales esta patología es tratada en el Hospital
Clínico de P. Universidad
Católica de Chile.
MANEJO INICIAL
Todo paciente que se recibe con antecedentes de haber
tenido evidencia de sangre roja por
boca o ano debe ser atendido cuidadosamente:
En la historia es importante tener claro si el paciente
vomitó o no sangre, si esta sangre era fresca o antigua,
si el vómito con
sangre fue la primera o única manifestación o
apareció después de vómitos
repetidos; entre los antecedentes es importante tener presente la
ingesta de medicamentos en especial aspirina, antiinflamatorios,
y/o alcohol. De
los datos más
relevantes del examen físico general son el color y temperatura de
la piel, la
frecuencia de pulso y la presión arterial. Dentro del
examen físico general y segmentario debe buscarse signos de
daño
hepático crónico, masas abdominales, signos de
anemia y en
todos estos pacientes debe incluirse un tacto rectal.
MEDIDAS INICIALES DE
REANIMACIÓN
Todos estos pacientes deben tener una vía venosa
periférica gruesa, ojalá en el brazo derecho (por
que en el momento de la endoscopía ellos van a tener que
recostarse sobre el lado izqdo. y por lo tanto pueden ocluir la
vía). Inicialmente se debe reponer volumen en la
forma que clínicamente (sangre o coloides) se estime
necesario y obtener un examen básico como el
hematocrito.
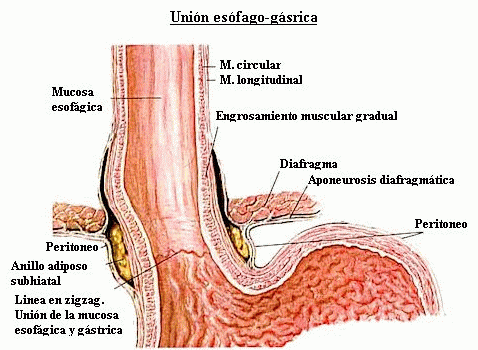
ESÓFAGO.
El esófago, primer órgano del Sistema
Digestivo, es un tubo de unos 20 cm. que está
delimitado en ambos extremos por un esfínter.
Pueden identificarse cuatro segmentos: cervical (cuello),
torácico superior, y torácico inferior. En su
recorrido se marcan distintas improntas debido a su
asociación con estructuras
vecinas: el cricoides (cartílago de la laringe), el arco
de la arteria aorta, la aurícula izquierda (una de las
cavidades del corazón) y
el músculo diafragma, que separa el tórax del
abdomen.
En un corte transversal la luz del
esófago (su parte interior) está casi ocluida por
un pliegue mucoso. La mucosa tiene un epitelio escamoso
estratificado (varias capas). Este epitelio esta en constante
estado de
renovación por la formación de nuevas células de
sus capas basales
. 
Para facilitar la propulsión del alimento hacia
el estómago el epitelio está recubierto por una
fina capa de mucus, este mucus deriva de dos pares de
glándulas, las cardiales y las
esofágicas.
El esfínter esofágico superior (EES), de
contrae durante la inspiración, evitando que el aire entre al
tracto gastrointestinal, divide la faringe del esófago y
el esfínter esofágico inferior (EEI), lo
separa del estómago. El EES está
formado por el músculo cricofaringeo, que tiene forma de
lazo y lo adhiere al cricoides (un cartílago de la
laringe). Está formado por músculo estriado, o sea
que es voluntario y como veremos después es el que inicia
la deglución. El EEI, en la unión del
esófago con el estómago que separa estos dos
órganos, no es realmente un esfínter en el sentido
anatómico, (pero al medirse tiene una presión
elevada en reposo) es un ensanchamiento asimétrico de la
pared muscular que tiene el efecto fisiológico de un
esfínter.
Este esfínter, disminuye su tono normalmente
elevado durante el reposo del órgano, en respuesta a
varios estímulos a) la llegada de la onda
peristáltica primaria, b) la distensión de la luz
del esófago por el pasaje del bolo alimentario
(peristalsis secundaria) y c) la distensión
gástrica . La presión elevada en reposo se mantiene
tanto por contribuciones de nervios como de músculos,
mientras que su relajación ocurre en respuesta a factores
neurogénicos.
La innervación neurál es diferente en el
esófago proximal a la del esófago distal. El
músculo estriado del que tiene el esófago proximal
esta innervado por las fibras eferentes que salen del nervio
vago. Los cuerpos celulares de estas fibras se originan en
núcleo ambiguo.
El músculo liso del esófago distal esta
innervado por las fibras nerviosas pre-ganglionares y sus cuerpos
celeulares están localizados en el núcleo
dorsal.
El peristaltismo es el resultado neto de la
relajación y la contracción coordinada del
esófago que está mediada por las neuronas
inhibitorias y exitatorias de los plexos mientéricos todo
a lo largo del esófago.
ESTOMAGO
Es un órgano en forma de saco, cerrado en la
parte superior por el esfínter esófago
gástrico (EEI) y en la inferior por el píloro
.

Se divide de proximal a distal en: fundus, cuerpo y
antro pilórico. Recibe el alimento que le llega del
esófago y lentamente lo va movilizando hacia las partes
distales del Aparato Digestivo. Por dentro su mucosa es de
aspecto rugoso con forma de pliegues sobre todo en el cuerpo, lo
que facilita el contacto con los alimentos que
recibe. Su epitelio contiene células glandulares que
segregan una capa de moco para proteger la mucosa contra los
efectos del ácido y la pepsina del jugo
gástrico. La mucosa en el cuerpo gástrico tiene un
aspecto tubular que contiene las células parietales y
células principales. Las células parietales
segregan ácido clorhídrico, que es una de las
principales funciones del
estómago. Las células principales producen
pepsinógeno que luego se convierte en pepsina, enzima
necesaria para digestión de las proteínas.
También colabora en la absorción de hierro, B12 y
calcio y previene la sobrecarga bacteriana.
En 1920 se estudió en un soldado, Alexis St.
Martin, que tenía una herida en el estómago, la
presencia de ácido clorhídrico en el jugo
gástrico y su comportamiento
ante distintas situaciones de la vida diaria.
Luego Iván Pavlov, estableció el rol de los nervios
en la regulación de la secreción gástrica.
La caracterización de la gastrina en el antro
gástrico por Rod Gregory, y la identificación del
receptor H2 en el fundus por James Black, revolucionaron la
comprensión y el tratamiento de los trastornos
ácido/pepticos. Más recientemente la
identificación de la bomba de protones en la célula
parietal por John Forte y George Sachs y el reconocimiento del
rol prominente del Helycobacter Pylori en la patogénesis
de la úlcera gástrica y duodenal por Warren y
Marshall han traído una mayor comprensión y mejor
tratamiento de estas afecciones. No solo pueden curarse las
úlceras pépticas (llamadas así porque el
ácido que contribuye en su causa contiene pepsina)
más rápidamente con los inhibidores de la bomba de
protones. También, las úlceras refractarias
prácticamente han desaparecido. La erradicación del
Helycobacter Pylori con antibióticos asociados a un
inhibidor de la bomba del ácido ofrece por primera vez una
cura permanente para muchas úlceras.
INTESTINO DELGADO
Anatómicamente , el intestino delgado es un tubo
de dos a tres metros de largo en la persona viva; en
el cadáver, por elongación de la musculatura
circular, tiene una longitud de seis a siete metros, se extiende
desde el píloro hasta la válvula ileocecal.
Está contenida en la parte central y más baja de la
cavidad abdominal. Es móvil, salvo el duodeno que, con
excepción de los primeros centímetros, es
retroperitoneal y fijo.
El peritoneo, es una membrana serosa
,extensa, que reviste las paredes de la cavidad abdominal y, que
desde ésta cavidad se refleja para cubrir en una
extensión variable las diversas vísceras contenidas
en su interior (peritoneo visceral). Cuando se inflama da lugar a
la importante afección médica quirúrgica
conocida como peritonitis.
El mesenterio (membrana del peritoneo), del ileon contiene
más grasa y tiene una distribución mas compleja de sus arterias
que la nutren, que el yeyuno.
Generalmente se lo divide en duodeno, yeyuno e ileum.


EL DUODENO
Es la parte más ancha, más corta y
más fijada que une al estomago con el yeyuno, de
aproximadamente veinte a veinticinco centímetros de largo.
Recibe este nombre por considerarse que tiene un largo igual al
ancho de doce dedos. Tiene la forma de una herradura inclinada
con una parte más corta que la otra. Arbitrariamente se la
divide en cuatro partes que corresponden al bulbo duodenal, y a
las porciones descendentes, horizontales y ascendentes.
La primer parte o bulbo, si se lo contrasta con bario para sacar
una radiografía, tiene forma triangular.
La segunda parte esta próxima a la cabeza del
páncreas y a la papila de Vater (ampula duodenal). El
conducto pancreático y el conducto común,
colédoco, entran al duodeno al nivel de la papila. El
aspecto de la mucosa cubierta interna) de la segunda parte del
duodeno es bastante diferente de la cubierta lisa del bulbo
duodenal por tener pliegues circulares que caracterizan al
intestino delgado: las válvulas
conniventes.
La tercera parte, también retroperitonal como la anterior,
cruza la linea media en el nivel de la tercer vértebra
lumbar y continúa próxima a la cabeza del
páncreas.
La cuarta parte asciende oblicuamente antes de cambiar
bruscamente de dirección para unirse con el yeyuno y
está fija por una estructura
fibromuscular llamada ligamento de Treitz.
EL YEYUNO-ILEUM
La otra porción, mesentérica, comprende el
yeyuno y el íleon, el mesenterio consiste en dos capas de
peritoneo; permite que el intestino delgado posea gran
facilidad de movimiento.
La porción libremente móvil, se extiende desde el
ángulo duodeno yeyunal hasta donde el intestino delgado se
une al intestino grueso en el orificio íleo cólico.
No existe ninguna línea divisoria entre el yeyuno y el
ileon. Se pasa imperceptiblemente de uno a otro. La luz del
íleon es más estrecha y el diámetro total de
su pared es más delgada que la del yeyuno.
Esta porción del intestino delgado tiene una
longitud aproximadamente de ocho a diez pies de largo. El
yeyuno es más ancho, más vascularizado que el
ileum, la porción que le sigue, y no esta separado del
mismo por ninguna estructura anatómica. Sólo los
pliegues circulares bien desarrollados y numerosos del primero se
hacen menos prominentes en las zonas distales del intestino y
están casi ausentes en el ileum terminal. Los
nódulos linfáticos son escasos en el yeyuno, en
contraste con el ileum.
Caracteriza al intestino delgado la disposición de
la mucosa en vellosidades con forma de dedos de guante. La
superficie de las vellosidades contiene las células
absortivas,
con un borde en forma de cepillo que constituyen
las microvellosidades. Estas células llamadas
enterocitos se renuevan a partir de los enteroblastos que migran
desde las bases de las criptas, con un promedio de vida de
alrededor de dos días. Se ha calculado que cada célula
epitelial contiene unas mil microvellosidades.
Esta estructura especializada brinda una superficie total para la
absorción de los nutrientes entre doscientos a quinientos
m2. Dicha estructura no esta distribuida uniformemente en el
intestino. Aproximadamente el 50% del área total se
encuentra en el 25% de la parte inicial.
La totalidad de la superficie mucosa del intestino
delgado (capa más interna), está cubierta por las
vellosidades intestinales. Los valles entre las vellosidades
albergan las llamadas criptas. La relación de la altura de
las vellosidades y las criptas es de tres a uno. Toda la
superficie interna está recubierta por una linea
única de células epiteliales.
La pared interna del intestino se divide, como el resto
del aparato digestivo tubular, en cuatro capas:
– la túnica serosa, derivada del peritoneo , comprende la
capa más externa.
– la túnica muscular, con sus dos cubiertas, la externa
longitudinal y la interna circular.
– la submucosa que conecta la mucosa con la muscular, en ella se
encuentran los vasos sanguíneos, los linfáticos y
los nervios.
- la túnica mucosa, que constituye la
cubierta interna del intestino delgado. La mucosa se distingue
por la presencia de pliegues circulares, que se proyectan a la
luz del intestino. Estos pliegues son permanentes y al contrario
de los pliegues del estómago no desaparecen al
distenderse. Algunos de éstos pliegues han sido
denominados válvulas conniventes -válvulas de
cierre – a pesar que no actúan como verdaderas
válvulas. La superficie de los pliegues esta recubierta
por delgadas proyecciones en forma de dedos de guante, las
vellosidades.
La mucosa puede ser dividida en:
– la muscular de la mucosa, que separa la mucosa de la
submucosa.
– la capa media, lámina propia, que contiene importantes
elementos celulares para la producción de anticuerpos fundamentales
para la respuesta inmune del intestino.
– la capa interna de la mucosa, consiste en una lámina
continua de una sola capa de células epiteliales
cilíndricas que reviste tanto las criptas como las
vellosidades
El epitelio de las criptas está compuesto por no menos de
cuatro tipos celulares diferentes:
células de Paneth (forman parte de la respuesta
inmunológica), caliciformes, indiferenciadas y endocrinas.
Los cuatro tipos celulares epitaliales que forman las criptas son
células secretoras activas.
El epitelio que reviste las vellosidades intestinales está
compuesto por células absortivas calciformes y unas pocas
endocrinas entre otras.
Las células absortivas son cilíndricas, altas con
núcleos localizados en su base. La superficie que
presentan al contenido intraluminal aumenta unas 30 veces, por
las numerosas microvellosides que forman el ribete en cepillo de
su superficie luminal.
En la membrana de la microvellosidad se han localizado enzimas
encargadas de hidrolizar los disacáridos de la dieta a
monosacáridos y polipéptidos a aminoácidos
y dipéptidos
La membrana plasmática que recubre las vellosidades
está en contacto directo con el contenido de la luz. La
principal función
conocida del epitelio de las criptas consiste en la
renovación celular y secreción endocrina de
agua y iones
La principal función del epitelio vellositario es la
absorción.
FISIOPATOLOGÍA DE LA ÚLCERA
PÉPTICA
La úlcera gastroduodenal es una solución
de continuidad de la mucosa del estómago o duodeno, que
alcanza hasta la submucosa. Si se limita a la mucosa, se denomina
erosión. La etiopatogenia de la
úlcera gastroduodenal es multifactorial (Figura 1) y se
produce por el desbalance entre factores agresivos que
dañan la mucosa y factores defensivos que la protegen
(Tabla 1). El aumento de los factores agresivos sería el
principal determinante.
Figura 1: Etiopatogenia de la úlcera
gastroduodenal

Tabla 1: Factores involucrados en la
úlcera péptica
FACTORES DEFENSIVOS FACTORES AGRESIVOS
Mucus | Pepsina |
Bicarbonato | Ácido Clorhídrico |
Capa de fosfolípidos | Helicobacter Pylori |
Recambio celular | AINES y AAS |
Angiogénesis y flujo | Estrés fisiológico |
Prostaglandinas | Tabaco y alcohol |
Factores de crecimiento | Dieta y estrés |
- Los factores defensivos los podemos agrupar
según su localización:
- Pre-epiteliales (por encima del epitelio
digestivo):
- Mucus: secreción formada por mucina,
proteína muy resistente a la acción de las proteasas, que se
encuentra en forma de gel muy adherida sobre el epitelio,
para así disminuir el roce y la difusión a
través de esta pared. Es secretado por las
células caliciformes de las glándulas
gástricas. - Bicarbonato (HCO3-): también es
secretado por las células caliciformes, en forma
dependiente de la secreción ácida (por cada
protón secretado, se libera un HCO3- que será
secretado hacia el lumen gástrico). Permite mantener
un pH neutro
sobre el epitelio, para así evitar la
retrodifusión del ácido.
– Epiteliales:
- Capa de fosfolípidos
- Rápido recambio celular: las
células epiteliales se renuevan cada 3-5
días.
- Sub-epiteliales:
- Angiogénesis: formación de vasos
sanguíneos para mantener un buen flujo sanguíneo
del epitelio digestivo y así favorecer una rápida
reparación de daños superficiales de la cubierta
epitelial. - Prostaglandinas (PG): las PGE2 y PGI2
estimulan la proliferación celular y la
microcirculación. A su vez, actúan sobre los
centros del SNC para disminuir la secreción de
acetilcolina, que es un estimulador del la secreción
ácida. - Factores de crecimiento: como EGF (factor de
crecimiento epidérmico) y TGF-α (factor de
crecimiento tumoral). También actúan estimulando
la proliferación celular y la
microcirculación.
- Los factores agresivos son los
siguientes:
- Pepsina: es una proteasa (digiere
proteínas) que puede dañar el epitelio digestivo
por su acción sobre las proteínas que lo
componen. Es secretada por las células principales del
estómago, en forma de pepsinógeno, que es
transformado en pepsina por el pH ácido. - Ácido Clorhídrico (HCl): es
secretado por el epitelio gástrico en respuesta a 3
estímulos principales: Histamina (el más
importante, secretado por células enterocromafines),
Gastrina (células G) y Acetilcolina (nervios
intrínsecos). Estas sustancias tienen sus receptores en
la membrana basal de las células parietales, que al ser
estimulados, llevan a la secreción ácida por la
membrana apical, mediante la H+/K+ ATPasa (figura
2).
Se ha visto que las úlceras se ubican
exclusivamente en áreas vecinas a la mucosa productora
de ácido y que la supresión de la
secreción ácida (mediante fármacos) se
asocia generalmente a una rápida cicatrización de
la úlcera (aunque recurre rápidamente al
suspender el tratamiento).
Es discutido actualmente si las personas con
úlcera secretan más ácido que la
población general.
- Infección por Helicobacter Pylori (Hp):
actualmente es considerada la principal causa de úlcera
péptica, a pesar de que el mecanismo exacto por el que
la produce es desconocido. Es sabido que altera la
regulación de la secreción ácida, ya que
aumenta la secreción de gastrina (estimulante de la
secreción de HCl) y disminuye la de somatostatina
(inhibidora de la secreción de gastrina). Además,
produce gastritis y duodenitis, pero se ignora cómo
ocurre la transformación de inflamación de la mucosa a una
úlcera.
En la práctica se ha visto que al erradicar
esta bacteria, se obtiene una rápida
cicatrización de la úlcera (a pesar de no inhibir
concomitantemente la secreción ácida),
demostrando su papel patogénico.
- Anti-inflamatorios no esteroidales (AINES)
y Aspirina (AAS): son la segunda causa más frecuente
de úlcera péptica (las personas que consumen
AINES en forma crónica tienen 7 veces más riesgo
de desarrollar úlcera). El mecanismo de acción
sería la inhibición de la secreción de
prostaglandinas, que son una importante forma de
protección de la mucosa gastroduodenal (favorecen la
reparación epitelial ya que estimulan la
proliferación celular y la
microcirculación). - Otros factores: Serían menos importantes, pero
se consideran factores de riesgo para desarrollar úlcera
péptica: - Estrés fisiológico intenso:
quemaduras, traumas del SNC, sepsis o cirugía mayor.
Se asocian a la presencia de erosiones y
úlceras. - Tabaco y alcohol: son agresores directos
de la mucosa gástrica y al parecer el tabaco
causa un retardo en la curación de las
úlceras. - Estrés psicológico y factores
dietéticos: tienen escasa
relevancia.
- Estrés fisiológico intenso:
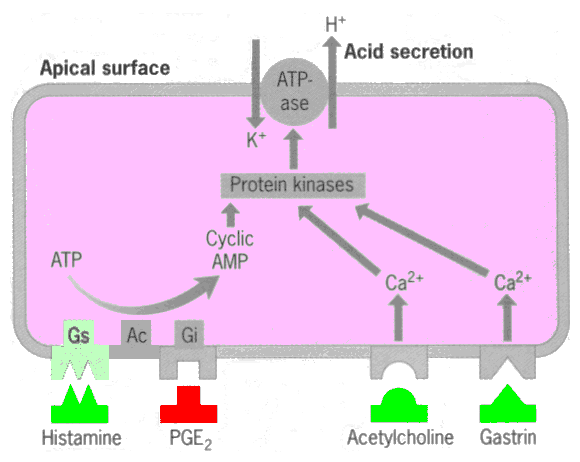
Figura 2: Secreción de HCl en la
célula parietal gástrica. La histamina,
acetilcolina y gastrina estimulan la secreción de protones
a la luz gástrica; el efecto opuesto ejerce la
PGE2
Bases del tratamiento: la comprensión de
la fisiopatología de la úlcera péptica es
fundamental para enfocar un tratamiento racional. Las
posibilidades de tratamiento, entre otras, son erradicar el
Helicobacter Pylori con antibióticos, evitar el
consumo de
AINES o inhibir la secreción ácida con inhibidores
de la bomba de protones (H+/K+ ATPasa), como el Omeprazol. Otra
forma, es bloquear la secreción ácida con el uso de
antagonistas del receptor H2 de la histamina de las
células parietales, como la Ranitidina, bloqueando
así el principal estímulo de la secreción de
HCl.
|
|
LOCALIZACIÓN Y TIPOS DE
ÚLCERA

FISIOPATOLOGÍA DE LA
HIPERTENSIÓN PORTAL
DEFINICIONES.
- Fisiopatológica: Aumento de la PP por
sobre 15 mm. Hg. La PP normal es de 5-10 mm. Hg (3-5 mm. Hg
> presión de cava inferior). - Clínica: Basta alguna de sus
manifestaciones: circulación colateral, várices
esofágicas, esplenomegalia, ascitis. - Clasificación:
- intrahepática, que es la más
frecuente y se produce en la cirrosis; - suprahepática, por trombosis en el
árbol vascular suprahepático; - extrahepática, por obstrucción de
la vena porta.
CIRCULACIÓN Y MICRO
CIRCULACIÓN HEPÁTICA.- Circulación hepática: Existe
un doble aporte de sangre al hígado:
1) Arteria hepatica: pequeño volumen, alto
contenido O2 y alta presión. 2) vena porta: alto
volumen, alto contenido relativo O2 y baja presión.
El sistema
se equilibra en los sinusoides. El aporte de la arteria
hepática tiene poca influencia en la presión
portal.- Microcirculacion hepatica: Está
constituída por vasos intrahepáticos <300
µm. Es principalmente a este nivel donde se
efectúa la regulación del flujo
hepático. Esta red
microvascular constituye una gran área para el
intercambio de substancias entre la sangre y los
hepatocitos. - Sinusoides: Elementos vasculares en
estrecha relación a hepatocitos. Lumen amplio,
ausencia de membrana basal
Regulacion de la presion portal.
PP = flujo x resistencia. Esta
fórmula indica que la resistencia se acomoda a las variaciones del
flujo para mantener una presión portal estable y
baja, situación necesaria, dada la gran
permeabilidad de los sinusoides.PATOGENIA DE LA HIPERTENSIÓN
PORTAL.Mecanismos de produccion y
mantencion:- Aumento de la resistencia: Se produce por tres
mecanismos, dos de ellos de naturaleza anatómica (y
generalmente irreversible) y el tercero de carácter
dinámico: - Fibrosis subendotelial de los sinusoides
("capilarización"). - Distorsión del árbol vascular
por nódulos y fibras de colágeno, en
las etapas más avanzadas o
cirrosis. - Vasoconstricción sinusoidal. Este
mecanismo da lugar a intervenciones
farmacológicas.
- Aumento del continente: hay un componente
anatómico y permanente que es la
circulación colateral y otro dinámico y
susceptible a intervenir farmacológicamente,
que es la vasodilatación
periférica. - Aumento del contenido: aumento del volumen
circulante. En el el daño hepático
crónico se desencadenan mecanismos que
favorecen una retención indebida de sodio y
agua por el riñón, como respuesta a una
vasodilatación periférica generalizada.
No está aclarado por qué mecanismo la
enfermedad hepática produce esta
vasodilatación.
- Fibrosis subendotelial de los sinusoides
- Aumento del flujo sanguineo:
Fisiopatología de los factores
patogénicos dinámicos.- De los factores patogénicos de la HP, la
fibrosis y la distorsión vascular que implica la
cirrosis son, al menos en gran parte, irreversibles. Al
contrario, hay tres factores dinámicos y por
consiguiente susceptibles a la intervención
farmacológica: la vasodilatación
periférica, el aumento del volumen circulante y la
vasoconstricción sinusoidal. - La vasodilatación
periférica es consecuencia de un daño
hepático crónico avanzado. Se desconoce su
mecanismo exacto, pero parece ser consecuencia de un
desbalance entre la acción de los factores
vasoconstrictores (endotelina) y vasodilatadores
(NO). - El aumento del volumen circulante se
produce por la estimulación en el
riñón de los mecanismos de retención
de sodio y agua, como consecuencia de la
vasodilatación periférica. La
retención de sodio y agua es mediada por el
aumento de la secreción de aldosterona y del
sistema adrenérgico. La retención de agua
pura es mediada por el aumento de la secreción de
la ADH. - La vasoconstricción sinusoidal
depende de la activación de las células
estrelladas. Como consecuencia de su activación,
1) se expresan proteínas contráctiles del
citoesqueleto, con lo que adquiere capacidad contractil,
2) se expresan receptores para mediadores vasoactivos
(endotelina, tromboxano A2, PGF2a, adrenomodulina,
substancia P), 3) hay producción autocrina de
endotelina-1 y de NO. - Además de estas características,
la ubicación perivascular de la célula
estrellada explica cómo por este proceso fisiopatológico se adquiera
un nuevo componente en la función de
vasorregulación de la circulación
hepática. - La vasoconstricción de los sinusoides
que colabora al desarrollo y mantención de la HP es
consecuencia del efecto de la endotelina sobre la
célula estrellada. La endotelina proviene
fundamentalmente de las células endoteliales. El
factor que parece ser más importante para la
secreción de endotelina son las endotoxinas
(provenientes de la pared de las bacterias gram- que habitan normalmente en
el lumen intestinal). Las endotoxinas actúan
directamente sobre la célula sinusoidal e
indirectamente a través de la secreción de
citoquinas por las células de
Küpffer.

CAUSAS DE HEMORRAGIA DIGESTIVA
ALTALas dos causas más frecuentes de HDA son la
úlcera péptica (duodenal o gástrica) y
la secundaria a hipertensión portal, representando el
50 y el 25 % de los ingresos,
respectivamente.Otras causas menos frecuentes son: lesiones agudas
de mucosa gástrica, angiodisplasias, síndrome
de Mallory Weiss, pólipos, tumores benignos o malignos
de esófago, estómago o duodeno, lesión
de Dieulafoy, esofagitis hemorrágicas (péptica,
infecciosa), úlcera esofágica
(idiopática, péptica, virus),
duodenitis hemorrágica, fístula
aortoentérica, pólipos (gástricos,
duodenales o esofágicos), tratamiento anticoagulante
(hematomas intramurales), hemobilia (en ocasiones, como
complicación de una biopsia hepática);
hemorragia pospapilotomía (generalmente autolimitada),
wirsunorragia y seudoquiste pancreático perforado a
estómago.Mucho más escasas son las hemorragias debidas
a enfermedades hematológicas:
periarteritis nodosa, púrpura de
Shönlein-Henöch y otras vasculitis, seudoxhantoma
elasticum y síndrome de Ehler-Danlos, sarcoma de
Kaposi y citomegalovirus. Finalmente hay que recordar que en
un 5-8 % de los ingresos por HD no logra hallarse la causa de
la hemorragia, a pesar de exámenes
exhaustivos.CLASIFICACIÓN DE LA HEMORRAGIA DIGESTIVA
ALTA EN RELACIÓN CON LA GRAVEDADSe describen a continuación aquellos factores
pronósticos clínicos y
endoscópicos que tienen consecuencias sobre la
gravedad de la hemorragia.Factores clínicos con carácter
pronósticoLos parámetros clínicos que tienen
valor
predictivo con respecto al curso evolutivo y a la mortalidad
de la HD son los siguientes:- Edad > 60 años. El hecho de que cada
vez se alarga el tiempo
de vida media hace que ingresen pacientes con edad
más avanzada. El 73 % de la mortalidad por HDA la
acumulan los pacientes mayores de 60
años. - Shock hipovolémico. La presencia de
hipovolemia grave al ingreso del paciente está en
correlación con una mayor mortalidad y recidiva
hemorrágica. - Recidiva hemorrágica: la mortalidad
está en relación directa con la propia
recidiva. - La enfernedad asociada grave (especialmente
insuficiencia cardíaca, respiratoria,
renal y hepática) empeora el pronóstico de
los pacientes.
Factores endoscópicos con carácter
pronósticoLos parámetros endoscópicos que tienen
valor predictivo sobre la evolución de la hemorragia,
especialmente en los pacientes con HD secundaria a
úlcera, son los siguientes:- Sangrado activo arterial, en chorro o babeante
(frecuencia de recidiva hemorrágica del 85 %). Vaso
visible no sangrante (protuberancia pigmentada, roja, azul
o púrpura, situada en el fondo del cráter
ulceroso). Se trata de la propia arteria que hace
prominencia, de un seudoaneurisma arterial o de un
coágulo rojo taponando el vaso arterial (frecuencia
de recidiva hemorrágica del 35-55 %). - Coágulo rojo taponando la lesión
(frecuencia de recidiva hemorrágica del 25
%). - La ausencia de los signos endoscópicos
arriba citados, así como la presencia de manchas
oscuras, puntos rojos o coágulos oscuros, nos
indican un bajo potencial de recidiva hemorrágica
que se sitúa alrededor del 5-7 %.
CLASIFICACIÓN EVOLUTIVA DE LA HEMORRAGIA
DIGESTIVAHemorragia limitada
- Presencia durante más de 12 horas
de: - Ausencia de signos externos de
hemorragia. - Estabilidad hemodinámica y del
hematócrito.
- Ausencia de signos externos de
Hemorragia persistente o
recidivante- Signos de hemorragia con:
- Repercusión hemodinámica (TA
<100 mmHg y FC >100 pppm) o, - Descenso del hematócrito 6 puntos o
más en 24 horas, o pérdidas menores
durante más de 2 días.
- Repercusión hemodinámica (TA
El diagnóstico de la HDA incluye dos
aspectos: los métodos de diagnóstico y las
causas de HDA.Métodos de
diagnósticoEl método diagnóstico habitual es
la endoscopia alta y con menor frecuencia la
arteriografía, la enteroscopia, la gammagrafía
y la endoscopia peroperatoria.Arteriografía
La indicación de la arteriografía se
halla limitada a aquellos pacientes con HDA que presentan una
hemorragia persistente y no ha podido localizarse su origen
por endoscopia alta o baja, y que, por su gravedad, resulta
necesario llegar a un diagnóstico de la
lesión.Para que esta técnica sea rentable, desde un
punto de vista diagnóstico, es condición
imprescindible que al inyectar el contraste se esté
produciendo una extravasación sanguínea activa
en una cantidad mínima de 0,5 ml/min.La arteriografía, además de su valor
diagnóstico, también puede tener una utilidad
terapéutica, actuando sobre la lesión
sangrante; para ello se debe practicar primero una
arteriografía selectiva y una vez localizado el vaso
sangrante se procede a la embolización de éste
mediante gelfoam o esponja de gelatina. Una indicación
clara de esta técnica es el caso de hemobilia,
aparecida como complicación de una biopsia
hepática.Enteroscopía
Se realizará cuando se haya descartado el
origen gastroduodenal por gastroscopía y del colon por
colonoscopia. Es una técnica delicada y precisa de
sedación del paciente. Además, nos
permitirá visualizar el intestino delgado.Gammagrafía marcada con
tecnecioEn esta exploración la acumulación del
radioisótopo en el lugar de la hemorragia puede ser
detectada por el contador gamma. Se utilizará en
aquellos casos de HD de origen no aclarado.Gastroscopía
Deberá practicarse a todos los pacientes con
HDA confirmada por la presencia de hematemesis y/o melenas o
salida de sangre por la sonda nasogástrica. Se
procurará realizarla precozmente, una vez se haya
logrado remontar al paciente y cuando éste se
encuentre estable hemodinámicamente. Siempre que sea
posible se efectuará con sedación del
paciente.La realización de una endoscopia urgente y el
momento preciso para llevarla a cabo se sopesarán
cuidadosamente en pacientes con síndrome de
deprivación alcohólica o enfermedades asociadas
graves, tales como insuficiencia respiratoria,
cardíaca o de miocardio reciente.El informe
endoscópico deberá describir: tipo,
tamaño y localización de las lesiones; estigmas
de hemorragia reciente; presencia o ausencia de sangre fresca
o digerida en el tracto digestivo explorado (tabla
1).
La gastroscopía urgente debe realizarse en el
plazo más breve posible, ya que existe una
correlación directa entre la eficacia del
diagnóstico endoscópico y el tiempo
transcurrido desde el inicio de la hemorragia.Momento de la endoscopia
La endoscopía digestiva alta es un elemento
de gran utilidad en el manejo de los pacientes que tienen una
hemorragia digestiva. Sin embargo, el mejor momento para
realizarla debe ser definido clínicamente de modo de
obtener no solamente la posibilidad de un adecuado
diagnóstico, sin también una adecuada
acción terapéutica si esta indicada. Es
necesario tener presente que entre el 70 y el 80% de los
pacientes que tienen una hemorragia digestiva alta de causa
no variceal, se detiene espontáneamente. Por lo tanto,
el paciente debe ser ingresado en una unidad de cuidados
intermedios y monitorizado cuidadosamente; si en las
próximas horas se observa que el paciente se
estabiliza hemodinámicamente, será muy
útil darle agua por boca, de manera que lave su
estómago y la endoscopía podrá ser
realizada dentro de las próximas 8 ó 12 hrs, si
por el contrario pese a las medidas de reanimación el
paciente se mantiene inestable hemodinámicamente,
dependiendo de volumen, con tendencia a la hipotensión
o presenta sangramiento activo externo (nueva hematemesis o
sangre fresca por el recto), unido a inestabilidad
hemodinámica, ese paciente requerirá una
endoscopía inmediata.Es necesario considerar que la posibilidad de
visualización del punto sangrante en una
endoscopía intrahemorrágica es mucho menor que
si uno logra hacerlo cuando el sangramiento se ha
detenido.¿Cuáles son las causas más
frecuentes de una hemorragia digestiva alta? En nuestro
Hospital Clínico las causa más frecuente
son:- Ulcera duodenal.
- Gastritis medicamentosa (lesiones ulceradas
múltiples de la mucosa gástrica). - Várices esofágicas.
- Ulcera gástrica.
- Mallory-Weis.
Causas raras: fístulas biliodigestivas,
malformaciones vasculares, úlceras de boca
anastomótica, ca. gástrico.¿Qué pacientes deben ser tratados
endoscópicamente?Existen elementos clínicos y
endoscópicos que permiten predecir que un paciente va
a continuar sangrando o va a recidivar su hemorragia
digestiva alta. Entre los elementos clínicos los
más importantes están:1. Magnitud del sangramiento al momento de la
consultaAquellos pacientes que han sangrado importantemente
antes de llegar al Servicio de Urgencia y que ingresan con
gran hipotensión o signos de shock tienen más
posibilidades de seguir sangrando o de volver a sangrar que
los que no han tenido sangramiento de tanta
magnitud.2. Presencia de hematemesis y sangramiento rectal
simultáneamenteEste es un elemento clínico similar al
anterior y que indica magnitud del sangramiento, y por lo
tanto también se asocia a mayor de posibilidad de que
la hemorragia no se detenga o que continúe
sangrando.3. Patologías asociadas
Los pacientes que tienen daño hepático
crónico e insuficiencia renal crónica asociada,
alteraciones de la coagulación o enfermedades
hematológicas tienen también menos
posibilidades de detener su sangramiento.4. Sangramiento intrahospitalario:
Aquellos pacientes que presentan una hemorragia
digestiva estando hospitalizados por otro motivo (Unidad de
Cuidados Intensivos, por infarto
del miocardio, diálisis, conectados respirador
mecánico, etc.), tienen más posibilidades de no
detener su sangramiento, o seguir sangrando.Factores endoscópicos de predicción
de sangramiento digestivo altoCon este objeto se han utilizados distintas
clasificaciones que pretenden relacionar hallazgos
endoscópicos con posibilidad de sangramiento
recidivante o detención espontánea de este. Los
criterios más importantes a utilizar son:1. Presencia de un sangramiento activo de tipo
arterialEste tipo de situación se asocia a un 90% o
más de posibilidades de que el sangramiento
continúe, por lo tanto tiene indicación
absoluta de tratamiento endoscópico si al momento de
la endoscopía el que esta practicando el procedimiento
tiene la capacidad técnica y el instrumental necesario
para realizarlo.2. Sangramiento difuso al momento de la
endoscopíaEste tipo de sangramiento tiene más
posibilidades de detenerse que el anterior, sin embargo,
igual es un sangramiento activo y también tiene
indicación de tratamiento endoscópico para
detener el sangramiento.Desde un punto de vista pronóstico no es lo
mismo un sangramiento difuso desde el centro de una ulcera
que el sangramiento producto
del contacto con el instrumento en los bordes inflamatorios
de una lesión ulcerada, sin embargo en ambos casos hay
acuerdo en la actualidad que dado el bajo riesgo que implica
es preferible tratar estos pacientes.3. Presencia de un coágulo sobre la
úlceraCuando se encuentra un coágulo sobre una
úlcera es signo inequívoco de que de ahí
ocurrió el sangramiento, lo que se recomienda es hacer
un intento de movilización de ese coágulo, si
esto se logra lanzando agua, se va a observar la base de la
ulcera con claridad, si se observa que la úlcera esta
limpia, sin ningún signo en su superficie, no hay
ninguna terapia endoscópica necesaria. En el otro
extremo si no es posible desprender el coagulo con facilidad,
debe dejárselo en posición y controlar al
paciente dentro las próximas 48 horas. Si el
coágulo es removido pueden aparecer en el fondo de la
úlcera distintos tipos de lesiones que tienen
distintos significados pronóstico, y por lo tanto
distintas implicancias terapéuticas.4. Vaso visible
Se llama así a un solevantamiento rojo o
violáceo en el fondo de una úlcera, (esta
lesión no corresponde a un vaso propiamente tal
visible en el fondo de la úlcera), sino que
corresponde a un pequeño coágulo que
está ocluyendo en forma de un tapón, un
orificio de una arteriola que está pasando por el
fondo de la úlcera. Cuando se encuentra este hallazgo
y tiene las características que se han descrito tiene
indicación de tratamiento endoscópico porque
tiene posibilidades sobre el 60% de volver a
sangrar.Otros hallazgos
endoscópicosLesión solevantada
blanquecinaEso significa un coágulo más antiguo,
que por lo tanto tiene menos posibilidades de resangrar y en
estas condiciones debe considerarse el contexto
clínico del paciente. Si nuestro paciente se encuentra
en aquel grupo
clínico descrito como de alto riesgo de
resangramiento, esta lesión tiene indicación
terapéutica, si se trata de una persona joven sin
antecedentes mórbidos de importancia, es posible de
observar esta lesión.Máculas planas
Las máculas planas ya sean rojas o
violáceas, son lesiones que tienen posibilidades de
sangramiento del menos 50% por lo tanto su indicación
terapéutica va ha depender del contexto clínico
que esta presentando.Tratamiento inicial
Es primordial realizar una historia clínica
del paciente ingresado con HD y evaluar su estado
hemodinámico (presión arterial, pulso,
diuresis), así como conocer la existencia de
enfermedades asociadas graves y, muy especialmente, de
enfermedad hepática (ictericia, ascitis,
encefalopatía). También hay que preguntar sobre
las características del sangrado: hematemesis y/o
melenas. Se debe inquirir sobre el antecedente de ingesta
previa de fármacos, especialmente AINE,
anticoagulantes e ingesta de alcohol.La restauración de la volemia es el objetivo
inmediato en toda hemorragia, prioritario a la
recuperación de la anemia. Para ello, se
administrarán en el plazo más breve fluidos por
vía intravenosa, cuya cantidad y tipo se
decidirán en función de la situación del
paciente. Con frecuencia debe hacerse incluso antes de la
realización de la historia clínica
detallada.Mientras se efectúan las pruebas de
compatibilidad sanguínea previas a la
administración de concentrados de hematíes
(CH), se pasarán soluciones
cristaloides, si la situación hemodinámica del
paciente lo requiere. Estará indicado ante toda
hemorragia importante colocar una vía venosa central y
sonda vesical. Se monitorizará al paciente, realizando
controles frecuentes de presión arterial, frecuencia
cardíaca y respiratoria, presión venosa
central, saturación de oxígeno y diuresis horaria.La cantidad de unidades de CH a transfundir
estará en función de las pérdidas
estimadas, de la persistencia de la hemorragia y de la
situación general del enfermo. Se deben mantener unas
cifras de hemoglobina superiores a 8 g/dl. La administración de plasma o plaquetas
estará indicado únicamente cuando se detecte un
trastorno grave de la coagulación, lo cual ocurre en
contadas ocasiones, excepto en los pacientes que toman
anticoagulantes.Los pacientes con hemorragia grave o riesgo probable
de recidiva hemorrágica deben permanecer ingresados en
unidades de críticos o de sangrantes.Cuando se sospecha una HDA, o en caso de duda, se
deberá colocar una sonda nasogástrica y, en
caso de detectarse sangre oscura o roja, se realizarán
lavados gástricos periódicos con el fin de
conocer la evolución de la hemorragia y como
preparación previa a la práctica de la
gastroscopia.Tratamiento específico
Úlcera péptica
Los dos causas etiológicas más
importantes de la úlcera gastroduodenal son el consumo
de AINE y la infección por H. pylori . El H. pylori se
halla presente en el 90 % de las úlceras duodenales y
en el 60 % de las úlceras gástricas. Así
mismo, en más de la mitad de los ingresos por
úlcera existe el antecedente de ingesta de AINE.
Actualmente el ácido acetilsalicílico es
ampliamente utilizado, ya que se usa como profilaxis de
enfermedades vasculares, cardíacas y
neurológicas. También es frecuente la HDA en
pacientes con tratamiento anticoagulante.Es la causa más común de HDA. La
úlcera péptica sangrante, gástrica o
duodenal se autolimita en un 80 % de los casos, y por ello se
puede dar de alta a las 24-48 h del ingreso hospitalario a un
número considerable de pacientes, siempre y cuando no
tengan una enfermedad asociada grave.La mortalidad de los pacientes con HDA por
úlcera péptica está en relación
directa con la magnitud del episodio inicial de la
hemorragia, el número de CH administrados, la
necesidad de cirugía urgente y la recidiva
hemorrágica.En la actualidad están consensuados en el
ámbito mundial una serie de factores
pronósticos, clínicos y endoscópicos que
permiten identificar a aquellos pacientes con úlcera y
riesgo de recidiva hemorrágica (tabla 10-2). Las
características clínicas ya fueron descritas
previamente: inestabilidad hemodinámica al ingreso del
paciente, edad superior a 60 años y coexis tencia con
enfermedades asociadas graves. Las características
endoscópicas constituyen la información más útil para
predecir la recurrencia hemorrágica. En primer lugar,
el tamaño de la úlcera, cuando es mayor de 1 cm
y se localiza en la cara posterior del duodeno. El aspecto de
la base ulcerosa es importante para predecir la
evolución, ya que identificaremos una serie de signos
endoscópicos que ya fueron descritos
previamente.
Siempre que en una úlcera se identifiquen
signos endoscópicos de sangrado activo, vaso visible o
coágulo rojo, se debe realizar una endoscopia
terapéutica. Cuando se trate de una hemorragia masiva,
la cirugía urgente será la mejor medida
terapéutica. En este caso, la endoscopia previa
deberá realizarse con el paciente intubado o bajo
control
estricto del anestesista.Otras variables
que también han sido relacionadas con la posibilidad
de recidiva hemorrágica son la ingesta previa de AINE,
los trastornos de la coagulación o una hemorragia
intrahospitalaria.Lógicamente, una recidiva hemorrágica
está claramente relacionada con un aumento de la
mortalidad, en un paciente con HD por úlcera
péptica.Tratamiento farmacológico de la hemorragia
digestiva alta por úlcera
pépticaEl tratamiento con los modernos antisecretores a
dosis intermitentes, como son la ranitidina o los inhibidores
de la bomba de protones, especialmente el omeprazol (que ha
sido el mayormente estudiado), no han logrado disminuir el
riesgo de recidiva hemorrágica, ni las necesidades de
cirugía. Sin embargo, es conocido que la
secreción acidopéptica, por digestión
enzimática proteolítica disuelve el
coágulo, promoviendo una recidiva. Según
estudios recientes, se recomienda el empleo de
omeprazol o pantoprazol administrado por vía
intravenosa con bomba de perfusión continua a dosis de
8 mg/h, precedido de un bolo de 80 mg.La somatostatina no ha demostrado ser eficaz para el
control de la hemorragia aguda.Tratamiento endoscópico
El principal y más útil tratamiento de
la úlcera sangrante es la endoscopia
terapéutica, cuyos métodos más
importantes son: los térmicos, los de inyección
y los mecánicos.Métodos térmicos
Se basan en la aplicación de calor para
el logro de la hemostasia. Los más empleados son la
electrocoagulación multipolar, bipolar, Yag-láser,
argón-plasma y la
hidrotermocoagulación.La hidrotermocoagulación o sonda de calor, es
el método más popular y económico, tiene
la ventaja adicional de que es fácil de manejar, poco
costoso y fácil de transportar. Consiste en un
cilindro hueco de aluminio,
recubierto de teflón, con un alambre interno, que
puede ser calentado en segundos hasta 250 °C. Ante una
úlcera sangrante se realizan numerosos toques con el
electrodo alrededor del vaso sangrante, y en el mismo vaso.
Incluso cuando hay un sangrado en chorro se puede detener la
hemorragia ejerciendo una compresión sobre la zona
sangrante. Tiene la ventaja adicional de poder
inyectar agua a presión con el fin de visualizar
correctamente la zona sangrante.La electrocoagulación multipolar y el
Yag-láser son igualmente eficaces, pero precisan de
aparatos mucho más complicados, por ello se utilizan
poco.Hoy día está utilizándose con
mayor frecuencia el argón gas, donde el
gas es el método térmico que actúa sin
contactar con la mucosa. Es de fácil manejo y bastante
seguro, ya
que el argón tiene una capacidad de penetración
de tan sólo 2-3 mm. Se trata de una corriente de alta
frecuencia que es conducida sobre los tejidos
mediante un haz de gas ionizado. Se emplea también en
angiodisplasias y en la gastropatía antral.La eficacia de los diferentes métodos
térmicos es similar.Método de inyección
En nuestro país es el tratamiento
endoscópico más popular. La endoscopia
terapéutica con el método de inyección
es sencilla, fácil técnicamente y se puede
realizar sin necesidad de aparatos accesorios. Se precisa tan
sólo un catéter que contiene una aguja en su
parte más distal y que se introduce a través
del canal de biopsia. La inyección de las diferentes
soluciones se realiza alrededor del vaso sangrante, e incluso
dentro del mismo vaso.El primer mecanismo de hemostasis es meramente
compresivo y posteriormente, según la sustancia
empleada, tendrá un efecto vasoconstrictor,
esclerosante, o favorecedor de la trombosis del
vaso.Las sustancias utilizadas son numerosas: cloruro
sódico normal o hipertónico, adrenalina al
1/10.000, polidocanol al 1 %, etanolamina, alcohol absoluto,
trombina o goma de fibrina.Mención especial merece la goma de fibrina,
que es un compuesto de fibrinógeno y trombina que debe
inyectarse mediante un catéter de doble luz,
mezclándose ambas sustancias en el extremo distal de
la aguja, justo antes de ser inyectada la mezcla, no produce
trombosis tisular, y sí trombosis del vaso
sanguíneo.Método mecánico
La utilización de clips hemostáticos
es aún un método poco extendido. Pueden
colocarse uno o múltiples en la misma sesión,
procurando hacerlo siempre sobre el vaso sangrante, o bien
sobre el vaso visible situado en el fondo de la
úlcera. En los casos de lesiones sangrantes activas es
preferible la inyección de adrenalina en la
lesión antes de colocar el clip.Comparación entre los diversos
métodosSi bien los estudios experimentales señalaban
una superioridad de los métodos térmicos con
respecto a los de inyección, los resultados
clínicos demuestran que todos los métodos son
de una eficacia similar.Recientemente se está empleando una
técnica de endoscopia terapéutica que combina
los métodos de inyección y
electrocoagulación bipolar, denominada « Gold
Probe » y que se encuentra en un solo
dispositivo.Estrategias de futuro
A pesar del tratamiento endoscópico,
aproximadamente un 15 % de los pacientes cursan con sangrado
persistente o recidivante. Con el fin de mejorar los
resultados se han planteado diversas estategias:- Una primera posibilidad es realizar un segundo
tratamiento endoscópico dentro de las primeras
24-48 h del ingreso del paciente en el hospital. Ello
viene justificado porque la mayoría de las
recidivas hemorrágicas tienen lugar en estas
primeras horas.
Esta conducta terapéutica estaría
indicada únicamente en aquellas hemorragias con
alto riesgo de recidiva hemorrágica y que, por
tanto, correspondería a úlceras localizadas
en cara posterior del duodeno (por estar en esta zona la
arteria gastroduodenal) y a úlceras de un
tamaño superior a 1 cm, especialmente en pacientes
con enfermedades asociadas graves. - Otra posibilidad es investigar mediante una
«sonda Doppler» trasendoscópica la
existencia de una arteria en el fondo del vaso, y
así detectar lesiones de riesgo que no
podrían ser observadas con la endoscopia
convencional.
La más relevante y afortunadamente poco
frecuente (0,5 %) es la perforación, especialmente en
úlceras de la cara anterior del duodeno.Tratamiento quirúrgico
En la actualidad la cirugía debe reservarse
para aquellos casos de fracaso endoscópico: hemorragia
inicial masiva o no controlada, dos recidivas leves o una
recidiva grave con posterioridad al tratamiento
endoscópico. El porcentaje de pacientes que debe
recurrirse a cirugía urgente es alrededor del 7
%.Profilaxis a largo plazo de nueva hemorragia
digestiva alta por úlcera
pépticaHasta hace escasos años el tratamiento
profiláctico estaba basado en el empleo de
fármacos antisecretores de forma indefinida, ya que en
caso contrario, una tercera parte de las úlceras
presentaban una recidiva hemorrágica a los 2-3
años. Desde el descubrimiento de H. pylori positivo en
aquellos pacientes con una HDA por úlcera
péptica se debe realizar, pasado el episodio agudo, un
tratamiento erradicador.Únicamente en los pacientes H. pylori
negativos y con antecedentes de AINE estará indicado
el tratamiento de mantenimiento con antisecretores.Lesión de Dieulafoy
Se trata de la existencia de una arteria
anómala tortuosa situada en la submucosa y que
bruscamente se rompe en la mucosa gástrica, dando
lugar a una HD a menudo grave o recurrente. No hay una
úlcera, sino únicamente un vaso arterial. La
localización más frecuente es en la parte alta
del estómago, cuerpo gástrico o fundus.
Por ello, cuando cede la hemorragia es muy difícil de
visualizar. En ocasiones, son pacientes que han precisado
múltiples ingresos por HD y en los que no se ha
encontrado la causa hasta que se observa el sangrado activo
en uno de estos ingresos.El tratamiento ideal es el endoscópico,
preferentemente el método térmico, mediante
electrocoagulación bipolar o argón gas. Los
hemoclips son también un método útil y
eficaz. En caso de fracaso terapéutico por recidiva
grave o dos recidivas leves debe indicarse cirugía
urgente.Síndrome de Mallory Weiss
Son desgarros de la mucosa acaecidos en el
ámbito de la región cardioesofágica. Son
responsables de un 5-10 % de las HDA. El cuadro
clásico es la instauración de náuseas,
vómitos o arcadas de tos, como antecedente previo a la
hematemesis. Se describió clásicamente en
pacientes alcohólicos. Generalmente el sangrado se
detiene de forma espontánea, pero en una tercera parte
de los casos se precisa una endoscopia terapéutica.
Son útiles cualquiera de las técnicas descritas. En la actualidad es
poco frecuente que se deba recurrir a la cirugía
urgente.Esofagitis
Únicamente en esofagitis graves se presenta
una HDA y es raro que precise tratamiento
endoscópico.Gastritis y duodenitis
hemorrágicaSe suele observar en pacientes con enfermedades
asociadas graves, y es una causa infrecuente de hemorragias
graves, excepto en pacientes con enfermedades
terminales.Fístulas
aortoentéricasAnte una HD en un enfermo que ha sido operado de
bypass aortofemoral se debe pensar que una causa frecuente de
hemorragia es una fístula aortoentérica, en
general aortoduodenal (excepcionalmente se trata de una
fístula primaria creada a partir de un aneurisma
aortoabdominal). Con frecuencia es una hemorragia que cede de
forma espontánea y posteriormente recidiva de forma
masiva. La endoscopia muchas veces no es diagnóstica y
se precisa una tomografía computarizada abdominal o
mejor una resonancia magnética. La cirugía
urgente es obligatoria en los pacientes que se sospeche una
fístula de este tipo. La infección es
generalmente responsable de que se desarrolle una comunicación entre la
prótesis
aórtica y el duodeno.Angiodisplasia
Consiste en vasos dilatados y tortuosos, plexos
capilares y venosos en la mucosa y submucosa digestiva,
probablemente de origen adquirido, y es una causa frecuente
de hemorragia en ancianos y en pacientes con insuficiencia
renal crónica. Aunque la localización
más habitual es el colon, también es causa
frecuente de hemorragia del tracto digestivo alto.
Endoscópicamente son manchas de color rojo cereza, de
aspecto arboriforme, muy superficiales, que pueden ser
únicas o múltiples, siendo en ocasiones
difícil afirmar que son las responsables de la
hemorragia. Con frecuencia la hemorragia que producen es
autolimitada y de carácter leve, pero ocasionalmente
puede ser difícil de controlar.El tratamiento es endoscópico y debe
efectuarse el diagnóstico diferencial con los
hemangiomas y con lesiones yatrogénicas producidas por
el propio fibroscopio. Es preferible el tratamiento
térmico que el método de
inyección.Si el diagnóstico es difícil o el
tratamiento endoscópico no es efectivo y hay
hemorragia activa, un buen método diagnóstico
es la arteriografía, que además permite actuar
terapéuticamente mediante embolización arterial
selectiva. Cuando no se logra controlar la hemorragia
mediante endoscopia o arteriografía, deberá
recurrirse a la cirugía.Hemobilia
La salida de sangre a través de la papila de
Vater es una complicación escasa, ocasionada a veces
por una biopsia hepática que ha producido una
comunicación bilioarterial. El tratamiento se realiza
mediante arteriografía, con una embolización
selectiva de la arteria afectada.Hemorragia pospapilotomía
Es poco frecuente, a pesar del gran número de
colangiografías retrógradas endoscópicas
que se realizan. Generalmente son autolimitadas, pero en caso
de persistir la hemorragia se practicará endoscopia
terapéutica. Raramente se precisa
cirugía.Bibliografía
- Tratamiento de la Hemorragia Digestiva alta de
origen no variceal. Evaluación de 10 años de
experiencia. Drs. L. Ibáñez A., C. Baeza P.,
S. Guzmán B., O. Llanos L., A. Zúñiga
D., J. Chianale B., A. Rollán R., F. Pimentel M., A.
Rahmer O. Rev. Chil. Cir. Vol 50 N° 4, Agosto del 1998,
Pag. 370 a 378. - Experiencia en el tratamiento endoscópico
de la hemorragia digestiva alta de origen no variceal.
Trabajo de ingreso. Dr. L. Ibáñez A. Rev.
Chil. Cir. Vol 45, N° 4 Agosto 1993; Págs.
332-340. - Balanzo J, Villanueva C. Hemorragia Digestiva.
En: Vilardell F, ed. Enfermedades Digestivas. Madrid:
Aula Médica, 1998; 220-229. - Balanzo J, Villanueva C. En: Vilardell F, ed.
Hemorragias Digestiva. Madrid: Ene Publicidad SA, 1998; 13-63. - Cooper GS, Chak A, Connors AF, Harper DL,
Rosental GE. The effectiveness of early endoscopy for upper
gastrointestinal hemohrrage: a comunity based analysis. Med
Care 1998; 36: 462-474. - Laine L. Acute and chronic gastrointestinal
bleeding. En: Sleisenger MH, Fordtran JS, eds.
Gastrointestinal and liver diseases. Filadelfia: WB
Saunders Company, 1998; 620-673. - Lau JYW, Sung JJY, Lee KKC, Yung MY, Wong SKH, Wu
JCY et al. Effect of intravenous omeprazole on recurrent
bleeding after endoscopic treatment of bleeding peptic
ulcers. N Engl J Med 2000; 343: 310-316. - Miño G, Jaramillo JL, Galvez C et al.
Análisis de una serie general
prospectiva de 3270 hemorragias digestivas altas. Rev Esp
Enf Dig 1992; 82: 7-15. - Villanueva C, Balanzo J. A practical guide to the
management of bleeding ulcers. Drugs 1997; 53:
389-403.
FMHDAC
- intrahepática, que es la más
 Página anterior Página anterior |   Volver al principio del trabajo Volver al principio del trabajo | Página siguiente  |




