- Introduccion
- Anatomia de la cavidad
orbitaria - Musculos extrinsecos del
ojo - Fisologia de la cavidad
orbitaria - Patologias de la cavidad
orbitaria (ojo) - Conclusion
- Bibliografia
El cuerpo humano
posee distintos sistemas los que
en conjunto posibilitan la vida. Cada uno de ellos cumple
importantísimas funciones, dentro
de las cuales se encuentra la no despreciable función
del sistema
óseo. El sistema
óseo, corresponde al esqueleto, el que no sólo
cumplirá una función de armazón sino que
tendrá además una función de
protección de estructuras
nobles, como puede ser su disposición en la
configuración de la bóveda craneana o de la caja
torácica, constituyendo además, unidad funcional en
el aparato locomotor, permitirá que tomen inserción
diversos músculos, que junto con las articulaciones
obtendremos los diversos tipos de palancas de la física
clásica, que permitirá los movimientos.
Al articularse los huesos de la cara
entre sí y con los de la base del cráneo se
originan una serie de cavidades más o menos amplias, a
saber; las cavidades orbitarias, las fosas nasales, las fosas
cigomáticas, las fosas pterigomaxilares y la cavidad
bucal, cavidades cuya clara comprensión es necesaria para
el
conocimiento de las partes blandas que alojan en estado
fresco.
En esta ocasión analizaremos la Cavidad
Orbitaria la que aloja en su interior al globo ocular y
sus anexos.
En este trabajo tendremos como objetivo
comprender e identificar, claramente, las diferentes estructuras
óseas de la cavidad orbitaria y también los
músculos que las rodean, debemos comprender además,
el funcionamiento y relación que tienen estas estructuras
en conjunto y las patologías que afectan al órgano
alojado en dicha cavidad.
ANATOMÍA DE LA CAVIDAD ORBITARIA
Las órbitas son dos extensas y profundas
cavidades que se encuentran entre la cara y el cráneo,
destinadas a alojar los globos oculares y sus principales
anexos.
UBICACIÓN:
Están situadas simétricamente a cada lado
de la línea media, por debajo de la cavidad craneal por
encima del seno maxilar, las órbitas están
separadas de las fosas nasales por las masas laterales del
etmoides y el unguis. Se observa una
órbita izquierda y una derecha.
FORMA Y DIMENCIONES
Cada una de las cavidades orbitarias tiene la forma de
una pirámide cuadrangular hueca cuya base se dirige hacia
delante y le vértice hacia atrás.
El eje mayor de la órbita es oblicuo hacia
atrás y hacia adentro, prolongándose hacia el
occipital, con una profundidad mas o menos de 45mm,
encontrándose por detrás y por de bajo del
esfenoides. El ancho de la base es en
término medio de unos 40mm y su altura es aproximadamente
de 35mm. La medida que separa a ambas órbitas, al nivel de
la base, es por termino medio de 25mm.
Para el estudio más detallado de la cavidad
orbitaria, hemos de considerar:
– la base, que corresponde a su parte
anterior,
– al vértice, situado en su parte
posterior
– las cuatro paredes
– los cuatro bordes o
ángulos
Base
La Base de la órbita, también de nominada
abertura facial o anterior de la órbita, tiene forma
cuadrilátera y mide aproximadamente 40 mm de ancho y 35 mm
de altura. Su contorno, llamado reborde orbitario,
está constituido; por arriba, por el arco orbitario del
frontal y por las dos apófisis orbitarias del mismo hueso;
por fuera, por el borde superointerno del hueso
malar; por abajo, por este mismo borde en su mitad externa y por
el maxilar superior en la mitad interna; por dentro, por la
cresta lagrimal anterior. Por encima de esta cresta, el reborde
orbitario se borra en una extensión de 1 a 1.5 cm, hasta
la extremidad interna del arco orbitario del frontal.
En el borde superior (reborde orbitario)
de la base de la órbita se encuentran: 1)la
escotadura o agujero supraorbitario, situado a 3 cm,
aproximadamente de la línea media y convertida muy
frecuentemente en un verdadero agujero; 2) la escotadura
frontal interna, por dentro de la anterior y mucho menos
marcada, llamada también fosita troclear,
que presta inserción a la polea del oblicuo
mayor.
Vértice
El vértice de la órbita corresponde a la
porción más interna y más ancha de la
hendidura esfenoidal. Se encuentra en este punto un
surco estrecho cuyo labio anterior sobresale y se convierte en el
llamado tubérculo infraóptico, mas o menos
desarrollado según los sujetos. En el surco y en el
tubérculo se inserta el tendón o anillo de
Zinn.
Paredes o Caras
Las paredes o caras son cuatro: superior,
inferior, externa e interna. Todas tienen forma de
triángulo con la base hacia delante y el vértice
hacia atrás.
1)Pared Superior o Bóveda
Orbitaria:
La pared superior, de forma triangular, está
formada hacia delante por la lámina horizontal del frontal
y hacia atrás por el ala menor del esfenoides.
Cóncava, su concavidad es más marcada en la parte
anterior que en la posterior. Se encuentra en esta pared: 1)
hacia delante y hacia fuera, la fosa o fosita
lagrimal; 2) hacia delante y hacia adentro la
fosita troclear, que presta inserción a la
polea del oblicuo mayor; 3) hacia atrás, la sutura
frontoesfenoidal, que articula el frontal con el ala
menor del esfenoides. Esta pared corresponde al compartimento o
fosa anterior de la base del cráneo y, por consiguiente,
está en relación con los lóbulos
frontales del cerebro. Muy
gruesa en la parte anterior cerca del reborde orbitario, es
extremadamente delgada en lo restante de su
extensión.
2)Pared Inferior, Piso o Suelo de la
Orbita:
Es también triangular, forma un plano inclinado
hacia abajo, hacia fuera y hacia delante. Está
constituida: hacia adelante y hacia adentro, por la cara
orbitaria de la apófisis piramidal del
maxilar superior; hacia adelante y hacia fuera, por
la cara interna de la apófisis orbitaria del
hueso malar; hacia atrás, por la carilla
superior de la superficie no articular de la apófisis
orbitaria del palatino.
Se encuentran en esta pared: 1) las suturas que unen el
maxilar superior y el hueso malar, hacia fuera, y con la
apófisis orbitaria del palatino hacia atrás; 2) el
canal infraorbitario o suborbitario, el cual después de un
trayecto de unos 2 cm, se transforma en un conducto completo, que
conforme se ha comprobado en todos los casos estudiados, viene a
abrirse en la cara por el agujero suborbitario.
3)Pared Interna:
Esta pared es muy delgada y muy frágil, casi
vertical y paralela al plano sagital está sin embargo,
ligeramente inclinada hacia abajo y hacia fuera. Es
cuadrilátera, casi rectangular y alargada de adelante
hacia atrás. Considerada de adelante hacia atrás,
está formada: por la apófisis ascendente del
maxilar superior, el unguis, el hueso plano del etmoides y la
parte anterior de la cara lateral del cuerpo esfenoides. Desde
luego vemos en esta cara las tres suturas verticales que unen
entre sí estos cuatro huesos.
Luego se distingue un canal siempre muy marcado, el
canal lacrimonasal, que se encuentra en la parte
más anterior, inmediatamente detrás de la
apófisis ascendente del maxilar superior. Este canal no es
exactamente vertical, sino ligeramente oblicuo de arriba abajo,
de dentro a fuera y delante atrás. Por arriba, se extiende
hasta la apófisis orbitaria interna, en donde termina
insensiblemente; por abajo, se continúa con el conducto
nasal.
Desde el punto de su constitución anatómica, el canal
lacrimonasal está formado a la vez por la apófisis
ascendente del maxilar y por el unguis. Está perfectamente
limitado, en su parte anterior y posterior, por dos crestas muy
salientes, en las cuales vienen a insertarse los dos tendones; el
directo y el reflejo; del músculo orbicular
de los párpados. En su parte posterior se inserta
igualmente, inmediatamente por detrás del tendón
reflejo, el músculo de Horner.
4) Pared Externa:
Es la pared más gruesa y resistente de las
cuatro, y corresponde a la fosa temporal. Está formada por
la cara anterior del ala mayor del esfenoides, por la
apófisis orbitaria del hueso malar y también por la
parte más externa de la bóveda orbitaria del
frontal. Es regularmente plana. Se aprecian en esta cara la
sutura esfenomalar, y el orificio del conducto
temporomalar.
Bordes o ángulos
Los bordes son cuatro: superoexterno,
superointerno, inferoexterno e inferointerno.
1)Borde Superoexterno:
Este borde se confunde por delante con la fosita
lagrimal. Más adentro encontramos la sutura
frontoesfenoidal (que tiene la forma de una coma con la
extremidad gruesa posterointerna) y la terminación o cola
de la hendidura esfenoidal, cuya parte interna más ancha,
o cabeza, constituye el vértice de la órbita. Por
la hendidura esfenoidal pasan las venas oftálmicas y los
nervios de la órbita, con excepción del nervio
óptico.
2)Borde Superointerno:
En el borde superointerno encontramos sucesivamente,
procediendo de delante atrás, las diversas suturas del
hueso frontal con la apófisis ascendente del maxilar
superior, con el unguis y con el hueso plano del
etmoides.
En esta última sutura, sutura
frontoetmoidal, encontramos los dos orificios orbitarios
de los conductos etmoidales u orbitarios
internos, que comunican, por otra parte, con los canales
olfatorios, y que dan paso: el posterior, a la arteria etmoidal
posterior y a un pequeño filete nervioso; el anterior a la
arteria etmoidal anterior, así como al filete etmoidal del
nervio nasal. Por último, un orifico redondo, el agujero o
conducto óptico, termina este borde por la parte
posterior; y este conducto lo recorren el nervio óptico y
la arteria oftálmica.
3)Borde Inferointerno:
El borde inferointerno forma un ángulo muy
obtuso; en ciertos sujetos está casi borrado, y en este
caso la órbita representa una pirámide más
bien triangular que cuadrangular. Este borde empieza por delante
a nivel del orificio del conducto nasal, y a partir de este punto
se encuentran: 1) la sutura del unguis con el maxilar superior;
2) la sutura del hueso plano del etmoides también con el
maxilar superior; 3) la sutura del cuerpo del esfenoides con la
apófisis orbitaria del palatino.
4)Borde Inferoexterno:
Esta formado en su cuarta parte anterior por la
apófisis orbitaria del hueso malar. En sus tres cuartos
posteriores se encuentra la hendidura
esfenomaxilar. Más ancha por delante que por
atrás, la hendidura esta militada por el ala mayor del
esfenoides hacia arriba y por el maxilar superior hacia abajo. Su
extremo anterior tiene por arriba el borde posterior de la
apófisis orbitaria del malar y por abajo un gancho
óseo, la espina malar, que se desprende de la
apófisis piramidal del maxilar.
En la Cavidad Orbitaria alojan el globo ocular y sus
músculos extrínsecos, hayandose además el
aparato lacrimal, el nervio óptico etc. , todo ello
envuelto en una verdadera atmósfera de tejido
celular laxo o grasa periorbitaria. Esta grasa además de
rellenar los espacios vacios, de gran importancia por su
tamaño, que se forma detrás del globo ocular, grasa
retroocular , es de importancia diagnóstica cuando pierde
agua
produciéndose la hipotonía típica de los
globos oculares como sucede en los casos de
deshidratación.
El orifico de la cavidad orbitaria queda cerrado por la
existencia de unos verdaderos repliegues de piel que
constituye los párpados. Para que el párpado tenga
consistencia, en su espesor hayamos un cartílago que
recibe el nombre de tarso.
Los tarsos presentan un borde libre que
determinará la hendidura palpebral, mientras que el borde
adherente de los mismos se continúa con una lámina
fibrosa que se adhiere por un lado, como hemos dicho a los tarsos
superior e inferior, y por el otro al reborde óseo
orbitario constituyendo los ligamentos anchos o septum
orbital. Los extremos de ambos tarsos, superior e
inferior se unen entre sí constituyendo los ligamentos
palpebrales interno y externos.
Al nivel del tarso superior podemos apreciar la
inserción terminal del músculo elevador del
párpado superior.
Si observamos el corte sagital de la cavidad orbitaria,
podremos apreciar cómo el globo ocular ocupa la parte
más anterior de la misma, a la cual, clásicamente
se le ha venido comparando con una pirámide cuadrangular,
y además observamos la existencia de los músculos
extrínsecos.
Estos son el músculo recto
superior; el recto inferior; el recto
interno, sólo visible en parte en dicho corte; el
recto externo y el oblicuo mayor.
Estos músculos presentan como origen, principalmente los
rectos, un tendón único que recibe el nombre de
tendón o anillo de Zinn ya que el oblicuo
mayor además manda expansiones para su origen al reborde
del agujero óptico.
El músculo oblicuo mayor cuando
alcanza el ángulo superointerno de la órbita,
presenta una polea de reflexión, que le permite cambiar de
dirección en ángulo recto,
dirigiéndose hacia fuera y terminar insertándose en
la parte superoexterna del globo ocular.
De idéntica trayectoria alrededor del globo
ocular, pero situada caudalmente al mismo, se halla el otro
músculo oblicuo. El oblicuo menor que se
origina en el ángulo inferointerno de la órbita ve
a terminar insertándose en el hemisferio inferior,
exactamente en la zona más posteroexterna del
mismo.
FISIOLOGÍA DELA CAVIDAD
ORBITARIA
"Ojo o globo
ocular"
El ojo ocupa la parte anterior de la cavidad orbitaria,
a la que desborda un poco hacia delante, de tal manera que
sobresale el reborde interno, el reborde inferior y sobre todo el
reborde externo de la órbita.
Músculos de la
órbita.
La cavidad orbitaria contiene siete músculos
destinados a mover el globo ocular y los párpados. Estos
músculos son: el elevador del párpado superior, los
músculos recto superior, recto inferior recto externo y
recto interno y los músculos oblicuo mayor y oblicuo
menor.
Músculo elevador del párpado
superior: Es aplanado, alargado y triangular se encuentra
colocado inmediatamente por debajo de la bóveda orbitaria.
Se extiende desde el vértice de la órbita al
párpado superior. Este músculo se inserta en la
parte posterior por medio cortas fibras aponeuróticas en
el periostio orbitario, por arriba del agujero óptico. Su
acción es dirigir la porción tarsal del
párpado superior hacia arriba y hacia atrás. La
función de los fascículos orbitarios es limitar la
acción del músculo.
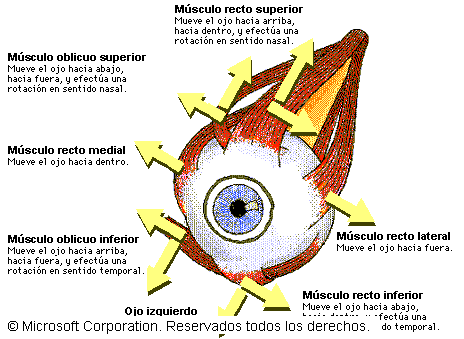
Músculos rectos del ojo: Los
músculos rectos del ojo son cuatro, se dividen en
recto superior, recto inferior, recto interno y recto
externo. Son aplanados, acintados, más anchos por
delante que por detrás, su longitud media es de 4cm, y se
extienden desde el vértice de la órbita al
hemisferio anterior del ojo. Estos cuatro músculos rectos
se insertan en la región del vértice de la
órbita por medio de un tendón común a todas
sus fibras musculares, el tendón de Zinn, el
que se inserta en la parte interna de la hendidura esfenoidal y
en el tubérculo infraóptico. Este tendón se
dirige hacia delante ensanchándose y luego se divide en
cuatro delgadas cintillas que irradian formando cuatro
intersecciones tendinosas que separan el origen de los cuatro
músculos rectos.
Su trayecto: Desde su inserción
posterior u orbitaria, los músculos rectos divergen hacia
delante al mismo tiempo que se
ensanchan ligeramente. Siguen la pared correspondiente de la
cavidad orbitaria hasta el ecuador del ojo y
después se inclinan hacia el eje de la órbita,
aplicándose sobren hemisferio anterior del ojo hasta su
inserción en la esclerótica, así los 4
músculos rectos forman, por detrás del globo
ocular, un cono de vértice posterior.
Acción de los músculos
rectos: el recto superior hace girar al globo del ojo de
manera que la cornea se dirige hacia arriba y un poco hacia
adentro. El recto inferior moviliza la cornea hacia abajo y un
poco hacia adentro. El recto interno la dirige hacia adentro y el
recto externo hacia fuera.
Músculo oblicuo superior u oblicuo mayor:
Largo reflejándose sobre si mismo, el oblicuo mayor va
desde el vértice de la órbita a la parte
posteroexterna del globo ocular. Hacia atrás, se inserta
por medio de una lamina tendinosa corta que se confunde con el
periostio orbitario, por dentro de la inserción del
elevador del párpado superior, un poco por arriba y por
dentro del agujero óptico. Desde este lugar el
músculo se dirige hacia delante a lo largo del
ángulo diedro formado por la unión de las paredes
superior e interna de la órbita, por arriba del recto
interno. En esta parte de su trayecto tiene la forma de un hueso
alargado, que se continua con un pequeño tendón,
casi cilíndrico, que inmediatamente penetra en un anillo
fibrocartilaginoso implantado en la fosita troclear y que se
denomina polea de reflexión dl oblicuo mayor. Al salir de
este anillo, el tendón se refleja formando un
ángulo agudo y se dirige hacia fuera, hacia abajo y hacia
atrás. Pasa por debajo del recto superior,
enrollándose sobre el globo ocular y abriéndose en
abanico, antes de insertarse en la parte superoexterna del
hemisferio posterior del ojo. La línea de inserción
escleral forma una curva cuya convexidad mira hacia atrás
y hacia fuera.
Músculo oblicuo inferior u oblicuo menor:
Es un músculo aplanado y acintado, enrollado sobre la
parte inferoexterna del globo ocular. Es el único
músculo de la órbita que no se origina en el fondo
de la cavidad orbitaria, él nace por medio de fibras
tendinosas cortas del piso de la órbita, inmediatamente
por fuera del orificio superior del conducto nasal. Se dirige
hacia afuera y hacia atrás, pasa por debajo del
músculo recto inferior y se enrolla en el globo del ojo
hasta su inserción escleral. Esta inserción se
realiza por medio de una lamina tendinosa muy corta en la parte
inferoexterna del hemisferio posterior, siguiendo una
línea curva, convexa hacia arriba. La inserción
escleral esta cubierta por el músculo recto
externo.
Acción de los músculos
oblicuos: El oblicuo mayor hace girar el ojo de tal
manera que la cornea se dirige hacia abajo y hacia fuera. El
oblicuo menor dirige la cornea hacia arriba y hacia
fuera.
Movimientos del globo
ocular
El globo del ojo esta firmemente retenido por las aletas
de la cápsula de Tenon y por lo tanto no se
desplaza verdaderamente dentro de la órbita; tiene solo
movimientos de rotación alrededor de tres ejes que se
cortan en el centro del globo.
La acción de los músculos esta determinada
por la posición de su línea de acción, que
es la línea que une su inserción fija a su
inserción escleral. Cada músculo puede hacer girar
al ojo alrededor de uno o de varios ejes.
Entre los seis músculos motores del globo
el recto interno y el recto externo son los que tienen una sola
acción, hacen girar al globo alrededor de su eje
vertical.
El recto interno es aductor: lleva la
pupila hacia adentro; el recto externo es abductor: dirige la
pupila hacia fuera.
El recto superior se dirige hacia delante
y hacia fuera, pasa por arriba del eje transversal del ojo, tira
de la esclerótica hacia atrás y eleva la pupila;
pasa por dentro del eje vertical y lleva la pupila hacia adentro
y también provoca una rotación hacia
adentro.
El recto inferior su contracción
produce el abatimiento de la pupila y es también aductor y
rotador hacia adentro.
El oblicuo mayor, después de
atravesar su polea de reflexión, se dirige a la parte
posteroexterna y superior del ojo. Le proporciona a la pupila un
movimiento de
abducción y también hace girar el ojo hacia
adentro.
El oblicuo menor también es
abductor y rotador hacia adentro, pero como esta situado por
debajo del eje transversal, es elevador.
PATOLOGÍAS DE LA CAVIDAD ORBITARIA
(OJO)
1.-Síntoma de enfermedades
oculares:
- Molestias oculares:
- Dolor ocular: puede ser causado por
traumatismo, infección, inflamación o aumento
repentino de la presión
intraocular. - Sensación de cuerpo
extraño: se debe con mayor incidencia a cuerpos
corneales o conjuntivales. Otras causas son alteraciones del
epitelio corneal y frotamiento de pestañas contra la
cornea. - Fotofobia: puede deberse a
inflamación corneal, afaquia, iritis o albinismo. Una
causa menos común es la fiebre por infecciones
virales. - Prurito: se relaciona característicamente con una
afección alérgica ocular. - Raspado y ardor: se debe resequedad de
los ojos y son molestias comunes en personas de edad avanzada,
per puede ocurrir a cualquier edad. La deficiencia de los
componentes de la película de lágrimas puede ser
por causa de un ambiente
seco, afección ocular local, trastornos
sistemáticos o medicamentos. - Lagrimeo: casi siempre se origina por
drenaje inadecuado de lágrimas por obstrucción
del sistema lagrimal de drenaje o posición incorrecta
del párpado inferior. Hay lagrimeo reflejo en cualquier
alteración del epitelio corneal.
– Fatiga ocular : es una molestia
común que indica una incomodidad por lectura
prolongada o trabajo cercano. Es necesario descartar errores de
refracción importantes, presbiopía, iluminación inadecuada y foria (foria es
una desviación ocular latente, que se comenta adelante en
la sección de movimiento extraoculares).
- Pérdida visual: las
causas más importantes de visión borrosa son:
errores de refracción, cataratas, degeneración
macular, retinopatía diabética, hemorragia del
vítreo, desprendimiento de la retina que incluye la
mácula, oclusiones de vena central de la retina, de la
arteria central de la retina, opacidades corneales y trastornos
del nervio óptico.
2.- Enfermedades oculares:
– Diplopía: la doble visión
se debe a un desequilibrio de los músculos extraoculares.
Ésta puede ser causada por perturbación en la
función de los nervios craneales 3°, 4° o 6° a
consecuencia de lesión de la cabeza, alteraciones
vasculares, tumores intracraneales o lesiones intraorbitarias;
enfermedad de la unión neuromuscular por miastenia;
daño directo del músculo como en la enfermedad
ocular distiroidea; o atrapamiento como resultado de fractura con
estallido orbitario. También puede ser responsable la
descompensación de una foria, a una desviación
manifiesta. La diplopía monocular que persiste cuando el
ojo dominante está cubierto, de modo habitual se debe a la
opacidad del cristalino. Durante la exploración
clínica, se explora cada uno de los músculos en la
posición de máxima eficacia, es
decir, en ángulo perpendicular al eje alrededor del que
ejercen su acción motora. Se ruega al paciente que mire
superolateralmente (arriba y hacia afuera) para explorar el
músculo recto inferior; inferolateralmente (hacia abajo y
hacia afuera) para valorar el músculo recto inferior;
superomedialmente (hacia arriba y hacia dentro) para examinar el
músculo oblicuo inferior; inferomedialmente (hacia abajo y
hacia dentro) para explorar el músculo oblicuo superior;
medialmente (hacia dentro) para explorar el músculo recto
medial; y lateralmente (hacia fuera) para comprobar el
músculo recto lateral.
Ptosis:
Se asocia a una caída del párpado superior
debido a la parálisis del III nervio craneal. Esto hace
que el párpado no pueda elevarse de forma voluntaria. La
ptosis obedece a la lesión de la división superior
del nervio oculomotor (NC III) que enerva al músculo
elevador del párpado superior. La ptosis constituye un
signo de lesión del tronco simpático cervical y
forma parte del síndrome de Horner.
El síndrome de Horner se caracteriza
por:
- Constricción pupilar por parálisis del
músculo dilatador de la pupila del iris. - Ptosis.
- Hundimiento del ojo probablemente por
parálisis del músculo orbitario. - Vasodilatación y ausencia de sudoración
en la cara y cuello.
Parálisis del músculo orbicular del
ojo:
Aquí ocurre una lesión del nervio facial
(NC VII), el cual provoca que los párpados no se pueden
cerrar. En la parálisis del nervio facial, no se produce
la oclusión palpebral y desaparece el parpadeo protector
de los ojos. En consecuencia, no se lava córnea con las
lágrimas.
Miopía :
Esta enfermedad se produce porque la luz que penetra
en el ojo (la que nos muestra el mundo
exterior) confluye delante de la retina (la
retina es nuestra "película fotográfica" natural)
por lo que advertimos los objetos desenfocados.
Esto puede ser debido a que nuestro ojo es demasiado
largo (más frecuentemente) o que su sistema de lentes es
muy potente (sobre todo la córnea). Existen otras causas
pero son menos frecuentes que las anteriores. 
También hay que saber que básicamente
existen dos tipos de miopía: la miopía
simple, que está presente desde el nacimiento y
se estabiliza en la edad media de
la vida sin rebasar las 8-10 dioptrías; y la
miopía magna, que comienza en la infancia o
juventud,
sobrepasa las 8 dioptrías y no se estabiliza hasta edades
avanzadas acompañándose de fenómenos
degenerativos del vítreo, la coroides y la retina
(incluido el desprendimiento) que hay que vigilar muy de
cerca.
¿Cómo se
soluciona?
Existen dos formas de corregir la miopía: la
corrección óptica
y la quirúrgica.
La corrección óptica se
basa en adaptar lentes que consigan que el enfoque luminoso
esté en la retina y para ello se utilizan lentes de
poder
dióptrico negativo, ya sea en forma de gafas o de
lentes de contacto.
La corrección quirúrgica
se reserva para aquellos casos que no presenten
contraindicación y generalmente se basa en aplanar la
córnea para restarle poder refractivo, lo que se puede
conseguir mediante incisiones corneales relajantes (en desuso) o
mediante el "tallado" corneal de la lente necesaria mediante
láser (PRK, LASIK, actualmente de
elección). Otras técnicas
como el implante de lentes intraoculares
(epiqueratofáquicas y convencionales) también
forman parte del arsenal terapéutico aunque se reservan
para determinados casos de miopía.
Hipermetropía :
Esta enfermedad se produce porque la luz que penetra en
el ojo (la que nos muestra el mundo exterior) confluye
detrás de la retina (la retina es nuestra
"película fotográfica" natural) por lo que
advertimos los objetos desenfocados.
Esto puede ser debido a que nuestro ojo es demasiado
corto (más frecuentemente) o que su sistema de lentes es
muy débil (sobre todo la córnea). Existen otras
causas pero son menos frecuentes que las anteriores.
¿Cómo se
soluciona?
Existen dos formas de corregir la hipermetropía:
la corrección óptica y la
quirúrgica.
La corrección óptica se
basa en adaptar lentes que consigan que el enfoque luminoso
esté en la retina y para ello se utilizan lentes de poder
dióptrico positivo, ya sea en forma de gafas o de
lentes de contacto.
La corrección quirúrgica
se reserva para aquellos casos que no presenten
contraindicación y generalmente se basa en modificar la
córnea para añadirle potencia
refractiva, lo que se puede conseguir modificando la curvatura
corneal ya sea con el láser de
aplicación refractiva (PRK, LASIK) o con el novedoso
láser de Holmio (todavía en
estudio).
Astigmatismo :
Esta enfermedad se produce generalmente porque la
córnea no tiene el mismo radio de
curvatura en todos sus meridianos por lo que advertimos los
objetos desdoblados o con falta de nitidez, como ejemplo podemos
decir que la córnea se parece más a un balón
de rugby que de fútbol.
Hay tres tipos básicos de astigmatismo;
hipermetrópico, miópico y mixto dependiendo de
la característica refractiva de cada meridiano corneal.
Cuando se combina con otro defecto refractivo se denomina
compuesto.
Es un defecto muy estable, con pocas variaciones a lo
largo de la vida. Suele manifestarse como un cuadro de
astenopía (cansancio visual) tras esfuerzo prolongado
causando congestión conjuntival, parpadeo, dolores de
cabeza, puede haber inclinación de la cabeza, bajo
rendimiento escolar…
¿Cómo se
soluciona?
Existen dos formas de corregir el astigmatismo: la
corrección óptica y la quirúrgica. La
corrección óptica se basa en
adaptar lentes que contrarresten el desdoblamiento del enfoque y
consigan un solo foco en la retina y para ello se utilizan unas
lentes llamadas tóricas, ya sea en forma de gafas
o de lentes de contacto.
La corrección quirúrgica
se reserva para aquellos casos que no presenten
contraindicación y se puede conseguir mediante incisiones
corneales relajantes o mediante la regularización corneal
mediante láser.
Estrabismo Infantil :
Esta enfermedad a menudo se hereda y se caracteriza por
la desviación de uno de los ojos de forma intermitente o
permanente. Generalmente un ojo permanece recto siendo la
imagen de ese
ojo la que el cerebro "ve" anulando la del ojo que se
desvía ("ojo vago") para evitar que aparezca visión
doble (mecanismo de supresión).
¿Cómo se
soluciona?
Una vez que el especialista descarte otras causas que
puedan causar el cuadro el tratamiento del estrabismo pretende en
primer lugar mejorar la visión anulada del ojo desviado
("forzando" al "ojo vago" al tapar el sano) y en segundo lugar
favorecer la visión binocular o "de relieve". El
tercer paso es conseguir un resultado estético
aceptable.
Para lograr el segundo y tercer paso a menudo es
necesario recurrir a la cirugía, actuando sobre la
musculatura extraocular para corregir la
desviación.
Presbicia
:
Esta enfermedad se produce porque con los años
tanto el cristalino como el músculo que lo modifica
(músculo ciliar) pierden la elasticidad y
fuerza
necesarias para enfocar los objetos de cerca
(acomodación). En cambio la
visión lejana no se modifica, a no ser que se asocie a
otra patología (catarata p.ej.)
¿Cómo se
soluciona?
La corrección óptica es
la forma más óptima de corregir la presbicia. Para
ello se pueden utilizar varios tipos de lentes: las monofocales,
las bifocales, las trifocales o las progresivas, habiendo
experimentado estas últimas una aceptación
considerable al permitir el enfoque en las distancias intermedias
con un breve aprendizaje. Otro
tipo de soluciones
como el implante de lentes intraoculares multifocales se reservan
para casos particulares (cataratas asociadas p. Ej.).
Conjuntivitis :
Esta enfermedad se produce porque la conjuntiva, que es
una fina membrana que tapiza parte del exterior de nuestro globo
ocular, se inflama debido a múltiples causas: irritaciones
ambientales, traumatismos, infecciones,
alergias…
Esta inflamación da lugar a la
sintomatología típica con escozor, dolor,
sensación de cuerpo extraño y
enrojecimiento.
¿Cómo se
soluciona?
La conjuntivitis se trata de forma diferente
según sea su causa requiriendo comúnmente de
antiinflamatorios en forma de colirio, antibióticos si su
causa es infecciosa, antialérgicos si es de causa
inmune…es por ello que toda conjuntivitis debe ser
valorada por un especialista y recibir un tratamiento
individualizado.
Cataratas :
Esta enfermedad se produce porque el cristalino, que es
una pequeña lente que se encuentra detrás del iris,
se o pacifica dificultando parcial o totalmente el paso de la luz
a través
de la pupila.
Aunque la catarata se produce generalmente como
consecuencia del envejecimiento. Existen múltiples causas
que pueden provocar su presencia antes de tiempo, como la toma
crónica de ciertos medicamentos (corticoides p.ej.),
inflamaciones crónicas oculares, intervenciones oculares
quirúrgicas previas, traumatismos, infecciones,
enfermedades congénitas hereditarias…
¿Cómo se
soluciona?
Actualmente las cataratas sólo tienen
solución quirúrgica siendo de elección su
extracción con posterior implante de lente intraocular.
Existen diferentes técnicas para extraer la catarata
siendo las técnicas de pequeña incisión con
extracción por ultrasonidos las de mayor aceptación
mundial.
Glaucoma Crónico :
Esta enfermedad se produce porque la presión
interna del ojo se ha encontrado aumentada durante un tiempo y
ello ha producido una lesión del nervio óptico (el
"cable" que lleva la información visual) lo que se traduce en
una pérdida del campo visual primero periférico y
luego central.
La detección precoz de esta enfermedad es un
problema sanitario importante, ya que sólo se puede
detectar en una revisión oftalmológica pues no
produce síntomas hasta que el cuadro está
avanzado.
Es por ello que toda persona mayor de
40 años debe tomarse la presión intraocular al
menos una vez cada dos años, y si ésta se encuentra
elevada realizarse una campimetría visual para cuantificar
el daño de su visión periférica.
¿Cómo se
soluciona?
El glaucoma no es reversible aunque generalmente es
controlable mediante colirios hipotensores oculares. La
cirugía se reserva para casos refractarios al tratamiento
tópico siendo la técnica llamada
trabeculectomía la más utilizada. Tratamientos con
láser o
implantes valvulares se utilizan en determinados
casos.
Glaucoma Agudo :
Esta enfermedad se produce porque existe una incapacidad
repentina del ojo para evacuar su líquido interno,
generalmente por un bloqueo por contacto entre iris y
córnea dando lugar a un aumento brusco de la
presión intraocular que desencadena en un edema de
córnea y que puede generar daño irreversible en el
nervio óptico si se perpetua en el tiempo. El dolor que se
produce suele ser muy intenso llegando a provocar
náuseas.
¿Cómo se
soluciona?
El glaucoma agudo de ángulo estrecho es una
urgencia oftalmológica que requiere tratamiento tanto
tópico como endovenoso llegando incluso a requerirse la
utilización de laserterapia de urgencia. También es
conveniente tratar el otro ojo para prevenir la misma
situación.
Después del acabado estudio de la Cavidad
Orbitaria podemos concluir que no solo sirve de elemento de
soporte del globo ocular y sus anexos sino que también
sirve como medio de protección.
También podemos inferir que la Cavidad Orbitaria
no solo se haya ocupado por el globo ocular, sino que en ella
hallamos elementos musculares que están al servicio de la
movilidad de dicho globo ocular; músculos que reciben el
nombre genérico de extrínsecos.
A través de las investigaciones
que realizamos pudimos observar, que las enfermedades o
patologías más frecuentes de globo ocular en la
población son: Miopía, astigmatismo,
presbicia y estrabismo infantil.
- Rouviere, H. Anatomía Humana:
Descriptiva, topográfica y funcional. 9ª. ed. rev.
Y aum. Barcelona: Masson, 1987 (reimp. 1994-1996). - Testut, L. Compendio de anatomía descriptiva.
22ª. ed. Barcelona: Masson, 1996-1998. - Netter, Frank Henry, 1906-1991. Atlas de
anatomía humana, Summit, New Jersey. Masson: Ciba-Geigy
Corporation. c1996. - Moore, Keith L. Anatomía con
orientación clínica. 4ª ed. Buenos Aires.
Médica Panamericana. 2002. - Lawrence M. Tiernez, Sr.; Stepphen J. Mcphee; Maxine
A. Papadakis. Diagnóstico clínico y tratamiento
32ª ed. México: Manual Moderno,
1997. - Netter. Atlas interactivo de anatomía humana.
Microsoft
Corporation, 2000. - Aramburo, fermín. Guía de
anatomía Humana. 6ª ed. Barcelona. Editorial
Fontalba.
www.salonhogar.com/ciencias/anatomia/index2.htm/
www.marin,esc,edu.ar/2001/egb2/ums/c/page3.html/
Paula Campos Sepúlveda
